En cuidados intensivos, el tiempo es esencial, pero siempre falta. Al reunir automáticamente datos dispares de pacientes en tiempo real, podemos crear una vista digital en vivo de la historia clínica de cada paciente a medida que se desarrolla en el momento, con alertas procesables que ayudan a los proveedores de cuidados críticos a decidir qué hacer a continuación en los momentos importantes.
Todavía recuerdo hoy lo que se sentía ser un joven médico que trabajaba en un hospital de una pequeña ciudad canadiense. Allí estaba yo, recién salido de la facultad de medicina, con la tarea de todo, desde monitorear a los pacientes críticamente enfermos en la unidad de cuidados intensivos (UCI) hasta dar a luz a bebés durante la noche y luego regresar a la sala general para atender a los pacientes postoperatorios. Quería experimentarlo y aprenderlo todo. Pero nada podría haberme preparado para el estrés constante y la abrumadora cantidad de decisiones que teníamos que tomar todos los días, basadas en miles de puntos de datos recopilados de monitores, ventiladores, bombas intravenosas y otros dispositivos, sin mencionar los resultados de laboratorio, los datos de imágenes, y varias notas sobre la historia del paciente. Cada mañana, nos reuníamos con un grupo de especialistas y personal de enfermería para una sesión informativa resumida, para repasar todos los datos de los pacientes de la noche anterior para construir historias de pacientes que guiarían nuestras siguientes acciones. Como normalmente sólo disponíamos de una hora para hablar de decenas de pacientes, no había lugar para largas exposiciones. Necesitábamos interpretaciones concisas de la información más crítica. A menudo, eso significaba tener que condensar una amplia gama de datos de la noche a la mañana en tres oraciones cortas, confiando en que cada especialista hiciera su interpretación. El especialista adecuado no siempre estaba disponible, lo que significaba que teníamos que revisar la misma información más tarde ese mismo día. Mientras atendíamos a un paciente, la salud de otro paciente a veces empeoraba inesperadamente, lo que requería una respuesta rápida. Todos logramos que funcionara juntos como equipo, pero al final de un turno, no podía evitar preguntarme si habríamos tomado decisiones diferentes si hubiéramos tenido más tiempo y recursos. Estaba constantemente cuestionándome a mí mismo. Los tiempos han cambiado. Mucha de la información que solíamos capturar en papel ahora se almacena digitalmente, en el historial médico electrónico (EMR). Pero en muchos sentidos, trabajar en cuidados intensivos se ha vuelto cada vez más desafiante. La escasez de personal se ha intensificado [1], especialmente en las zonas rurales [2], mientras que el número de pacientes críticos sigue aumentando a medida que la población sigue envejeciendo [3]. La sobrecarga de información también está aumentando: un paciente adulto en cuidados críticos genera ahora hasta 2 GB de datos de alta fidelidad por día [4]. Está creando una tormenta perfecta de desafíos, en la que los proveedores de cuidados críticos tienen que atender a más pacientes y más datos con menos recursos y menos tiempo. Es más, los médicos me dicen que los familiares de los pacientes (especialmente los más jóvenes que han crecido en una era de acceso instantáneo a la información) esperan más actualizaciones en tiempo real sobre sus seres queridos, lo que añade más presión a los equipos de atención. Entonces, ¿cómo podemos mantener la atención crítica sostenible y accesible para todos frente a la creciente demanda? Agregar más médicos o personal de enfermería ya no es una opción realista en la mayoría de los lugares. Lo que se necesita son tecnologías nuevas y escalables que puedan agilizar los flujos de trabajo y capacitar al personal de primera línea para ofrecer el mismo nivel de atención de alta calidad en todas las ubicaciones, con mayor confianza y eficiencia. Creo que hay tres elementos en esto que se complementan entre sí, y todos giran en torno a cómo podemos utilizar conocimientos de datos en tiempo real para crear historias de pacientes digitales en vivo que ayuden a los equipos de atención a tomar decisiones proactivas e informadas. Déjenme explicar:
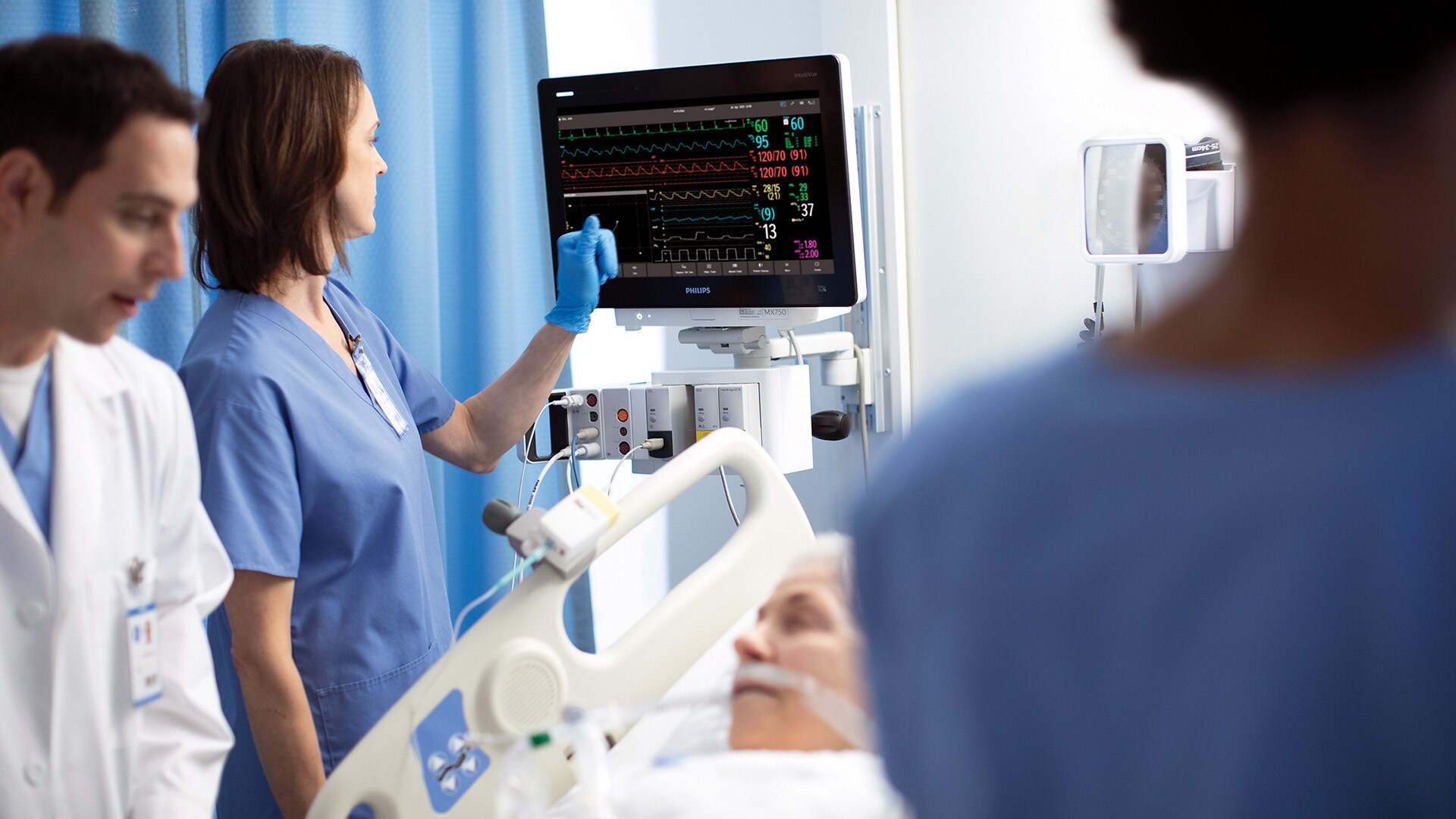
1. Reunir los datos de los pacientes en una vista unificada
En los servicios de cuidados intensivos donde los pacientes son sedados e intubados, suele decirse que los datos hablan por el paciente, porque el paciente no puede hablar por sí mismo. Pero cuando esos datos se distribuyen en muchos dispositivos, monitores y sistemas diferentes en una planta de la UCI, puede resultar difícil saber qué dicen los datos. Fue uno de los mayores desafíos que enfrentamos mis colegas y yo en mis primeros días como médico, y la fragmentación de datos sigue siendo uno de los mayores dolores de cabeza para los proveedores de cuidados intensivos en la actualidad. Para tomar una decisión informada sobre un paciente, se necesita una imagen completa del historial de salud del paciente y su condición actual. Además, en un entorno de cuidados intensivos, no solo se desea saber qué sucedió en la última hora. Se quiere saber qué está pasando ahora mismo. Solo una parte de los datos de un paciente se captura en el EMR y, por lo general, no con la frecuencia necesaria para detectar cambios rápidos en la condición de un paciente. A veces, esos cambios pueden ocurrir en segundos, en lugar de minutos u horas. Se debe ser capaz de agregar datos de baja y alta frecuencia de una variedad de dispositivos, como ventiladores, bombas de infusión y monitores de signos vitales (a menudo de diferentes proveedores) para crear una historia detallada del paciente que le permita actuar rápidamente en los momentos críticos que importan. Por eso, en Philips, hemos creado un ecosistema abierto de monitorización de pacientes, donde los datos fluyen libremente entre dispositivos y sistemas de diferentes proveedores, para reunirse en una vista única y estandarizada a la que se puede acceder desde cualquier lugar en el hospital, ya sea en la estación central o en una interfaz móvil. Los equipos de atención ya no tienen que inspeccionar monitores y dispositivos separados, uno a la vez, para armar la historia de un paciente. En cambio, todos los datos relevantes están disponibles para ellos en un solo lugar. Este tipo de integración de dispositivos médicos e interoperabilidad neutral en términos de proveedores ya está ayudando a las organizaciones de atención médica a mejorar la eficiencia clínica y la precisión de los datos, al mismo tiempo que libera al personal de enfermería para una atención más centrada en el paciente.

2. Convertir datos en conocimientos para la vigilancia clínica avanzada
Reunir datos dispares de pacientes no cuenta por sí solo una historia significativa. El mayor desafío y oportunidad es convertir formas de onda abstractas y flujos de números en conocimientos prácticos que le ayuden a comprender qué hacer a continuación. Se trata de sintetizar el pasado y el presente para predecir el futuro. Sin esto, tener más datos sólo aumenta la carga cognitiva de los cuidadores, lo que dificulta aún más la interpretación clínica, especialmente para las enfermeras o los médicos más jóvenes, como en mis inicios. Separar la señal del ruido es un gran desafío para los proveedores de cuidados intensivos en la actualidad. Se estima que entre el 80 % y el 95 % de las alarmas provenientes de monitores y dispositivos son clínicamente irrelevantes, lo que provoca estrés y distracciones innecesarias que pueden provocar fatiga por alarmas [5]. Al mismo tiempo, puede ser fácil para los proveedores de atención pasar por alto información clínicamente significativa, como el deterioro de la condición de un paciente, especialmente si los signos son sutiles y sólo visibles cuando se ven en relación entre sí. Por ejemplo, una frecuencia cardíaca elevada por sí sola puede no ser motivo de preocupación. Podría deberse simplemente a una variabilidad natural. Pero si la frecuencia cardíaca de un paciente tiene una tendencia a aumentar mientras su frecuencia respiratoria también aumenta y la presión arterial disminuye, eso podría ser un signo de sepsis inminente u otra complicación grave que requiera una intervención rápida para evitar resultados adversos para el paciente. Estas son las primeras señales de advertencia que no se querrán pasar por alto. Aquí es donde reglas inteligentes pueden marcar la diferencia en comparación con las alertas tradicionales. Las reglas inteligentes analizan puntos de datos en relación entre sí para identificar patrones clínicamente significativos, en lugar de activar alarmas basadas en parámetros únicos. Así es como podemos brindar a los equipos de atención alertas procesables sobre eventos emergentes y, al mismo tiempo, reducir las notificaciones no procesables. Les da más confianza en que están actuando según las señales correctas, sin pasar por alto cambios significativos en la condición del paciente. También crea un mejor entorno de curación para los pacientes y sus familias, ahorrándoles ansiedad innecesaria debido a pitidos constantes que no tienen importancia clínica. Todos se benefician. Hoy en día, estas reglas inteligentes se basan en una combinación de experiencia clínica y protocolos basados en evidencia, desarrollados en estrecha colaboración con los médicos. Con mayores avances en IA, podemos esperar ver algoritmos cada vez más sofisticados que ayuden a los proveedores de atención médica a predecir y prevenir eventos adversos para los pacientes antes de que ocurran. Con el tiempo, estos algoritmos podrán ofrecer recomendaciones cada vez más personalizadas, al comparar los datos de un paciente con miles de pacientes similares para ayudar a los equipos de atención a decidir el mejor curso de acción para cada paciente, en función de su historia única y en constante evolución. Es otra razón por la que es tan importante adoptar un enfoque de ecosistema abierto. Una vez que liberemos los datos de forma segura, a través de plataformas abiertas y escalables con las que los desarrolladores de algoritmos externos puedan integrarse, las posibilidades para el desarrollo de IA clínicamente relevante se vuelven ilimitadas.

3. Ofrecer soporte virtual al lado de la cama
Equipados con análisis avanzados e inteligencia artificial que ayudan a detectar la aparición de condiciones emergentes, también podemos ampliar la experiencia de los escasos proveedores de cuidados críticos de manera más efectiva, mediante el uso atención virtual interna. Esto les permite vigilar a un mayor número de pacientes y, al mismo tiempo, ofrecer orientación y soporte remotos a colegas menos experimentados. Tener un segundo par de ojos puede dar a los equipos de atención al paciente la confianza que necesitan para actuar con decisión cuando sea necesario. Especialmente en zonas remotas o rurales, puede ser una manera poderosa de abordar la escasez de personal y al mismo tiempo mejorar el nivel de atención. Se ha demostrado que los modelos de atención virtual, como los programas de UCI electrónica, reducen tanto las tasas de mortalidad como la duración de la estancia de un paciente [6]. Hace poco me senté detrás de una estación de e-UCI y me sorprendió cómo ofrecía una experiencia similar a la de una cabina de piloto, con códigos de colores simples que ayudaban a priorizar a qué pacientes atender primero en función de su trayectoria prevista. Como alguien que creció viendo Star Trek, siempre me cautivó la “enfermería” tecnológicamente avanzada representada en la icónica serie de ciencia ficción. Los médicos no solo podrían obtener una vista única del historial médico del paciente con solo chasquear un dedo, sino que también podrían consultar a un asistente virtual inteligente para obtener apoyo en tiempo real con el diagnóstico y el tratamiento. Fue precisamente el tipo de apoyo que desearía tener durante mi primer año de práctica clínica, cuando constantemente me cuestionaba. Algunos dicen que el futuro que se muestra en Star Trek aún está lejos. Pero yo digo que avanzamos constantemente en esa dirección con los avances tecnológicos. La virtualización permite brindar atención de alta calidad a los pacientes independientemente de su ubicación. Los análisis avanzados y los conocimientos predictivos pueden ayudar a los equipos de atención a actuar de forma más proactiva. A medida que sigamos avanzando en esta dirección, podremos brindar una mejor atención a más pacientes de una manera que no solo sea más eficiente, sino también personalizada según la historia única de cada paciente a medida que se desarrolla en el momento. Esa es una predicción que estoy dispuesto a hacer. Para obtener más información sobre cómo Philips se asocia con proveedores de atención médica para ayudarlos a crear una vista digital en vivo de la historia de cada paciente, acompáñenos en la próxima conferencia HIMSS 2024 en Orlando, Florida. También puede seguir a @PhilipsLiveFrom para obtener actualizaciones de #HIMSS24.
Fuentes [2] https://www.chiefhealthcareexecutive.com/view/rural-hospitals-struggle-to-find-workers-and-not-just-doctors [3] Akinosoglou, K., et al. The impact of age on intensive care. Ageing Res Rev. 2023 Feb;84:101832. [4] Based on Philips historical data collected at customer sites using Data Warehouse Connect. [5] Lewandowska, K., Weisbrot, M., Cieloszyk, A., et al. Impact of Alarm Fatigue on the work of Nurses in an Intensive Care Environment - A Systematic Review, Int J Environ Res Public Health. 2020;17(22):8409. [6] Lilly, C.M., et al. A Multi-center Study of ICU Telemedicine Reengineering of Adult Critical Care. CHEST. 2014 Mar; 145(3): 500-7.
[1] Vincent, J.L., et al. Ten areas for ICU clinicians to be aware of to help retain nurses in the ICU. Crit Care 26, 310 (2022).
Comparta en sus redes sociales
Temas
Autor

Shez Partovi
Director de Innovación y Estrategia y Líder de Negocio para Informática Empresarial, Royal Philips Shez Partovi obtuvo su título de médico de la Universidad McGill, en Montreal, Canadá, y completó su subespecialidad de neurorradiología en el Instituto Neurológico Barrow en Phoenix, AZ. Es emprendedor en serie y ha lanzado varias empresas de informática sanitaria, dos de ellas sobre telesalud.
Follow me on
You are about to visit a Philips global content page
Continue












